Островки Лангерганса поджелудочной железы состоят из:
- α-клеток – продуцируют глюкагон;
- β-клеток – продуцируют инсулин;
- δ-клеток– продуцируют соматостатин и др. гормоны (см. Приложения 1 и 2).
Эти гормоны, помимо системного действия, паракринно модулируют секрецию друг друга, работая как мини-орган: инсулин подавляет продукцию глюкагона, глюкагон стимулирует продукцию инсулина и соматостатина, а соматостатин подавляет продукцию и инсулина, и глюкагона.
Инсулин
Регуляция секреции
Основным стимулятором секреции инсулина является глюкоза, поступающая в кровь из желудочно-кишечного тракта при приеме пищи. Глюкоза стимулирует секрецию инсулина, действуя прямо на β-клетки93, а также, увеличивая секрецию гормонов ЖКТ, стимулирующих продукцию инсулина (глюкагона, GLP-194, ГИП95, гастрина, секретина, холецистокинина и др.). Помимо этого, продукцию инсулина повышают СТГ, плацентарный лактоген, эстрогены и прогестины. Во время беременности продукция инсулина также растет.
Секреция инсулина снижается на фоне голодания, физической нагрузки, стресса – ситуаций, сопровождаемых увеличенной потребностью в углеводах и жирах. При этом растет продукция глюкагона α-клетками и глюкагоноподобных пептидов кишечником. Гормон жировой ткани лептин и инсулин объединены реципрокными связями: лептин снижает продукцию инсулина, а инсулин, наоборот, повышает продукцию лептина жировой тканью. К веществам, подавляющим секрецию инсулина, также относятся соматостатин и катехоламины.
Структура и механизм действия
Инсулин и несколько родственных ему сигнальных соединений объединяют в «семейство инсулина». К нему относятся:
- Инсулин.
- Релаксин.
- Инсулиноподобные факторы роста96 (ИФР) 1 и 2.
Молекула инсулина состоит из двух аминокислотных цепей, A-цепи (21 а/к) и В-цепи (30 а/к), соединённых дисульфидными связями. В А-цепи имеется еще одна консервативная дисульфидная связь.
Рецептор
Рецептор инсулина относится к семейству гетеротетрамерных рецепторных тирозинкиназ. Он состоит из двух внеклеточных α-субъединиц и двух трансмембранных β-субъединиц (обладают тирозинкиназной активностью), соединенных дисульфидными связями. Связывание инсулина вызывает аутофосфорилирование рецептора по остаткам тирозина и фосфорилирование тирозиловых остатков других белков, включая белок-субстрат рецептора инсулина (IRS).
Функции
Инсулин – основной стимулятор утилизации и запасания углеводов:
- Облегчает поступление глюкозы в клетки мышечной и жировой ткани, индуцируя транслокацию GLUT497 из внутриклеточных везикул на ЦПМ.
- Активирует липогенез.
- Стимулирует синтез гликогена в печени и мышцах.
- Повышает экспрессию ферментов гликолиза.
- Снижает экспрессию ферментов
– глюконеогенеза и гликогенолиза – в печени;
– липолиза – в адипоцитах.
Усиление гликолиза под влиянием инсулина в скелетных мышцах и миокарде играет существенную роль в накоплении АТФ и обеспечении работоспособности миоцитов.
Биологический смысл утилизации углеводов под действием инсулина – их депонирование в форме жиров98. Под действием гормона синтез триглицеридов многократно ускоряется благодаря одновременной активации липогенеза и ингибированию липолиза. Активный липогенез обеспечивается увеличенным поступлением глюкозы, а медленный липолиз – подавлением ГЧ-липазы инсулином и торможением гидролиза липидов продуктами расщепления глюкозы.
Помимо этого, инсулин увеличивает поступление ЖК в клетку за счет перемещения липопротеинлипазы (их транспортера) в ЦПМ. Во время действия инсулина, накапливаемые клеткой липиды не секретируются и происходит их депонирование до прекращения действия гормона или поступления других стимулов.Выступая в качестве ростового фактора, инсулин активирует синтез белка и препятствует его деградации. Это осуществляется, главным образом, благодаря фосфорилированию/дефосфорилированию факторов трансляции и белков рибосом.
Инсулин оказывает влияние на потребление пищи, повышая продукцию лептина (гормона насыщения) и снижая продукцию грелина (гормона голода). Поэтому при его низком уровне усиливается чувство голода и пищевое поведение, стимулируемые грелином. А сниженный уровень лептина ведет к сохранению энергетических запасов.
Нарушения работы инсулиновой оси приводят к развитию диабета. Диабет I типа (инсулинозависимый диабет) – заболевание, связанное с аутоиммунным повреждением β-клеток, продуцирующих инсулин. Это приводит к абсолютному дефициту инсулина и росту контринсулярных гормонов (глюкагона, адреналина, глюкокортикоидов).
Диабет II типа («инсулинонезависимый» диабет) – заболевание, первопричиной которого является развитие инсулинорезистетности на фоне генетической предрасположенности и неадекватного потребления углеводов, липидов. В этом случае уровень инсулина в крови компенсаторно растет в связи с толерантностью к инсулину (однако впоследствии снижается ниже нормы из-за истощения синтетической активности β-клеток), а концентрация контринсулярных гормонов падает.
ГИПЕРгликемическая кома:
Причина – недостаток инсулина
• Развивается медленно
• Кожа сухая, бледная
• Запах ацетона изо рта
• Дыхание редкое и глубокое
• Пульс частый, слабого наполнения
• Боли в животе
• Глазные яблоки мягкие
• Зрачки сужены
• Гипотермия
• Гипотония
Предвестники:
• Усиленная жажда
• Общая слабость
• Головокружение
• Сонливость
• Тошнота
Первая врачебная помощь:
• 0,9% NaCl в/в 1л/час
• Инсулин короткого действия 20 ЕД в/м
• Анализ гликемии (ежечасно до снижения < 13 мМ)
ГИПОгликемическая кома:
Причина – передозировка инсулина
• Развивается остро или подостро
• Дрожание конечностей и судороги
• Кожа влажная, бледная
• Дыхание поверхностное
• Зрачки расширены
• Пульс частый
• Гипотермия
• Гипотония
Предвестники:
• Дрожание конечностей
• Потливость
• Тахикардия
• Общая слабость
• Головокружение
• Сонливость
Первая врачебная помощь:
• Уложить на бок, освободить рот
• Нормализация гликемии
• 70 мл 40% раствора глюкозы в/в струйно
или
• Глюкагон 1 мг п/к или в/м
При неэффективности
• 5% раствор глюкозы в/в капельно
При сахарном диабете II типа в большинстве случаев нарушена система сигнализации через GLP-1. Сегодня в клиническую практику лечения СД II входят препараты, восстанавливающие работу этой системы.
Применяют:
• Синтетические аналоги GLP-1
• Лираглутид
• Эксенатид
• Ингибиторы DPP-IV*
• Видаглиптин
• Ситаглиптин
• Саксаглиптин
Подкожное введение этих препаратов позволяет повысить эффективность терапии и снизить дозы препаратов сульфонилмочевины, часто вызывающих гипогликемию.
*Дипептидилпептидаза-IV, фермент, разрушающий GLP-1
Глюкагон
Глюкагон – контринсулярный гормон, вырабатываемый α-клетками островков Лангерганса и энтероцитами (наряду с глюкагоноподобными пептидами). Активирует процессы липолиза и гликогенолиза, повышая концентрацию глюкозы и жирных кислот в крови.
Регуляция секреции
Продукция глюкагона возрастает при голодании и снижении уровня глюкозы в крови, а также при снижении уровня свободных жирных кислот. Продукцию глюкагона99 также стимулируют гормоны ЖКТ (гастрин, секретин, холецистокинин). Инсулин и соматостатин снижают продукцию глюкагона.
Структура и механизм действия
Глюкагон входит в большое семейство одноцепочечных пептидных гормонов ЖКТ, обладающих гомологичной структурой. Помимо глюкагона семейство включает глюкагоноподобные пептиды, соматолиберин, секретин, вазоактивный интестинальный пептид (ВИП), гастроингибирующий пептид и др.
Рецепторы всех гормонов этого семейства, в т.ч. глюкагона, сопряжены с Gs-белками. Передача сигнала происходит преимущественно по аденилатциклазному пути.
Функции
Глюкагон – гипергликемический гормон. Органами-мишенями для глюкагона являются печень, почки, кишечник, миокард и др. Этот гормон обеспечивает:
- Активацию энергозапасов
– глюконеогенез (печень);
– Гликогенолиз (печень);
– липолиз жирных кислот – в т.ч. с образованием кетоновых тел100 (печень и почки).
- Активацию синтеза и секреции ЖК
- Стимуляцию работы сердца
- Увеличение АД
- Ослабление моторики кишечника
- Снижение секреции HCl и грелина желудком
- Стимуляцию секреции инсулина и соматостатина.
В печени глюкагон активирует глюконеогенез и гликогенолиз, а также препятствует запасанию триглицеридов, делая их доступнее для других тканей. В печени и почке под его действием усиливаются липолиз и синтез ЖК, служащих источником энергии и субстратом для синтеза кетоновых тел. Действуя на миокард, этот гормон вызывает увеличение АД, частоты и силы сердечных сокращений. А глюкагон, продуцируемый в ЖКТ, ослабляет его моторную активность и секрецию HCl желудком.
При диабете I типа, сопровождающимся снижением продукции инсулина, продукция глюкагона существенно усиливается, увеличивая образование кетоновых тел и в тяжёлых случаях вызывая кетоацидоз.
Помимо этого, глюкагон повышает секрецию катехоламинов мозговым веществом надпочечников и чувствительность тканей к ним, стимулирует продукцию соматостатина и инсулина, снижает секрецию грелина желудком.
Соматстатин
Соматостатин δ-клеток – специфический ингибитор продукции инсулина и глюкагона. Этот гормон также образуется в гипоталамусе (см. главу Соматотропная ось), где подавляет продукцию СТГ (обладает гипергликимическими и липолитическими свойствами), и в кишечнике, где тормозит всасывание глюкозы, уменьшая ответную реакцию β-клеток. Кроме гормонов островкого аппарата поджелудочной железы в регуляции углеводного и липидного обмена принимает участие еще ряд гормонов.
Гормоны жировой ткани
Лептин – полипептидный гормон, продуцируемый главным образом адипоцитами. Его продукция растет пропорционально массе жировой ткани, а его интегральной функцией является мобилизация энергетических ресурсов для поддержания нормального объёма жировой ткани. Уровень лептина снижается при голодании и растет после приема пищи. Его избыточная продукция подавляет секрецию инсулина и вызывает резистентность ткани к его действию. Также этот гормон проявляет анорексигенные свойства, стимулируя центр насыщения, и угнетая секрецию орексигенного101 NPY102 и центр аппетита (см. рис. 65). В рамках целого организма это тормозит пищевое поведение и активирует центр теплопродукции.
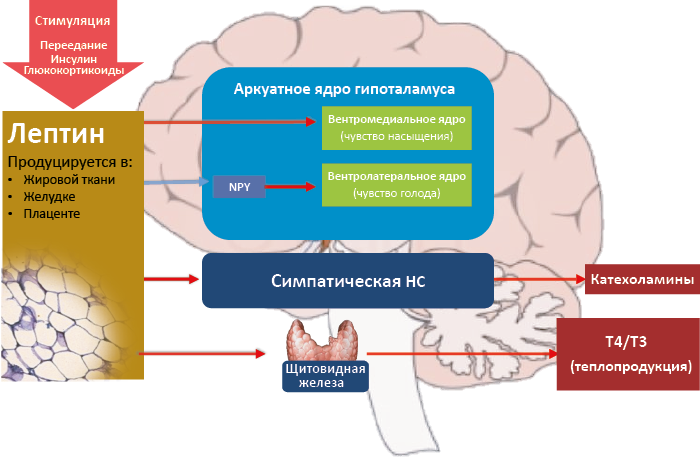
Рис. 65. Регуляция аппетита и термогенеза лептином
Адипонектин снижает уровни глюкозы и свободных ЖК в крови. Это происходит благодаря увеличению захвата глюкозы периферическими тканями, окисления жирных кислот в мышцах, а также усилению опосредованного инсулином торможения глюконеогенеза в печени.
Резистин способствует развитию резистентности тканей к действию инсулина и стимулирует продукцию глюкозы печенью.
Другие гормоны
Грелин – гормон желудка, стимулирующий аппетит, пищевое поведение положительный энергетический баланс и продукцию орексигенного NPY. Секреция растет при голодании.
Адреналин, действуя через β-адренорецепторы, оказывает гипергликемическое и гиперлипоацидемическое действие.
Алкоголь воздействует на липидный обмен подобно инсулину – блокирует липолиз и активирует липогенез (в отличии от инсулина также угнетает цикл Кребса). Поэтому диабетикам, принимающим алкоголь, во избежание гипогликемии следует уменьшать дозу инсулина либо увеличивать потребление сладкой пищи.
Для лечения сахарного диабета II типа традиционно использовались препараты сульфонилмочевины (применение ограничено из-за их способности вызывать гипогликемию). В настоящее время предпочтение отдаётся бигуанидинам (ЛС Метформин), избирательно повышающим чувствительность тканей к инсулину и средствам, воздействующим на систему GLP-1. Новыми препаратами для лечения инсулинорезистентности являются тиазолидиндионы (розиглитазон и др.), действующие через ядерные рецепторы PPAR, и увеличивающие чувствительность к инсулину в печени, жировой и мышечной ткани.
Так как глюкагон способен подобно β-адренорецепторам стимулировать аденилатциклазу, его используют при сердечной недостаточности, вызванной передозировкой β-блокаторов.
Лекарственный аналог соматостатина – Октреотид. Его применяют при гормонпродуцирующих опухолях гипофиза, когда другие препараты, например, D2-агонисты (напр. Бромокриптин), не эффективны. Однако со временем эффективность лечения снижается, так как Gi-субъединицы рецепторов соматостатина замещаются Gs-субъединицами, приводя к активации опухолевых клеток даже под действием тормозных лигандов.
93 Поступая в клетки через GLUT2, превращается в АТФ.↑[АТФ] вызывает закрытие К+-АТФ-чувствительных каналов и деполяризацию мембраны. Деполяризация приводит к открытию Ca2+– потенциал-зависимых каналов, связыванию Ca2+ с белками SNARE-комплекса и высвобождению содержимого везикул (инсулина).
94 Glucagon-like peptide 1 – Глюкагоноподобный пептид 1.
95 ГастроИнгибирующий Пептид = Глюкозозависимый Инсулинотропный Пептид.
96 Структурно гомологичны инсулину.
97 Транспортера глюкозы.
98 Превращение печенью углеводов в жирные кислоты, депонируемые адипоцитами.
99 Как и инсулина.
100 Кетоновые тела – энергоёмкий продукт расщепления липидов. Выделяются в кровь некоторыми типами клеток организма и служит для питания тканей, неспособных самостоятельно расщеплять жирные кислоты (напр. мозга).
101 Орексигенный — стимулирующий аппетит; Анорексигенный — подавляющий аппетит.
102 Нейропептид Y.

